Việc cấy ghép tiểu đảo là một trong những lựa chọn cuối cùng cho bệnh nhân mắc bệnh tiểu đường type 1 đặc biệt nghiêm trọng...
Để điều trị cho những bệnh nhân mắc bệnh tiểu đường type 1 nghiêm trọng, ghép tế bào tụy đôi khi là biện pháp cuối cùng. Tuyến tụy chứa các cụm tế bào được gọi là tiểu đảo tụy Langerhans - nơi các tế bào sản xuất hormon điều hòa glucose trong máu được nhóm lại với nhau.
Tuy nhiên, quá trình cấy ghép thường kéo dài và phức tạp. Hơn nữa, một phần đáng kể của các tế bào ghép sẽ không thích nghi được.
Nhưng bằng cách thêm các tế bào biểu mô nước ối vào các cụm tế bào này, các nhà nghiên cứu tại Đại học Geneva (UNIGE), Thụy Sĩ đã thành công trong việc tạo ra “siêu tiểu đảo” mạnh hơn của Langerhans. Sau khi được cấy ghép, nhiều người đã bắt đầu sản xuất insulin nhanh hơn.
Kết quả này sẽ không chỉ cải thiện sự thành công của cấy ghép tế bào mà còn đưa ra những quan điểm mới cho các loại cấy ghép khác, bao gồm cả ghép tế bào gốc.
Ngày nay, cấy ghép tiểu đảo là một trong những lựa chọn cuối cùng cho bệnh nhân mắc bệnh tiểu đường type 1 đặc biệt nghiêm trọng. Các tế bào tiểu đảo được lấy ra từ tuyến tụy của người hiến, được phân lập và sau đó tiêm lại vào gan của bệnh nhân.
“Nếu quy trình này được kiểm soát tốt, bệnh nhân sẽ có những tiến triển tốt nhưng đây là một quy trình rất phức tạp”, ông Nikoline Berishvili - nhà nghiên cứu tại Khoa Phẫu thuật thuộc Khoa Y học UNIGE - người đứng đầu công trình nghiên cứu này cho biết.
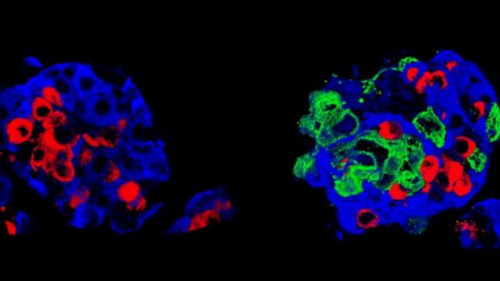
Bên trái: một tiểu đảo Langerhans tiêu chuẩn và phải là một “siêu tiểu đảo”.
Ứng dụng tế bào biểu mô màng ối
Trong những thập kỷ qua, các tế bào biểu mô nước ối của con người (hAECs) đã thu hút được sự quan tâm trong y học tái tạo nhờ khả năng tăng sinh cao, phân biệt đa dòng, dễ tiếp cận và an toàn.
Các hAEC được tìm thấy trên các tế bào gốc phôi người và tiết ra một lượng đáng kể các yếu tố tăng trưởng proangiogen và chống viêm, bao gồm yếu tố tăng trưởng nội mô mạch máu, yếu tố tăng trưởng nguyên bào sợi cơ bản, angiogenin, insulin và các protein liên kết của chúng.
Để cải thiện sự thành công của cấy ghép tiểu đảo và sự sống sót của các tế bào được cấy ghép, các nhà nghiên cứu ở Geneva đã tìm cách tạo ra các tiểu đảo mới, mạnh mẽ hơn, chịu được áp lực của cấy ghép tốt hơn các tiểu đảo tự nhiên.
Để làm điều này, họ đã nảy ra ý tưởng thêm các tế bào biểu mô màng ối, được lấy từ thành của màng nhau thai bên trong đến các tế bào tuyến tụy.
“Những tế bào này rất giống với tế bào gốc đã được sử dụng trong các phương pháp trị liệu khác, chẳng hạn như sửa chữa giác mạc. Trong trường hợp của chúng tôi, chúng tôi thấy rằng chúng có thể thúc đẩy chức năng của các tế bào tuyến tụy, đó là sản xuất hormon theo sự biến động của lượng đường”, Thierry Berney - GS Khoa Phẫu thuật tại Khoa Y học UNIGE, đồng nghiên cứu công việc này cho biết.
Bước đầu tiên, các nhà nghiên cứu tiến hành bổ sung các tế bào biểu mô màng ối cho phép các cụm tế bào hình thành các khối cầu thông thường, cho thấy sự giao tiếp và kết nối nội bào tốt hơn.
Bước tiếp theo, họ cấy ghép “siêu tiểu đảo” Langerhans vào những con chuột mắc bệnh tiểu đường, chúng nhanh chóng bắt đầu sản xuất insulin. Ngay cả với một vài cụm tế bào, siêu tiểu đảo cũng thích nghi rất tốt với môi trường mới và nhanh chóng trở thành mạch máu.
Một mạch máu tốt thực sự là yếu tố chính của bất kỳ ca cấy ghép nào. Nó cho phép cung cấp cho cơ quan mới oxy và chất dinh dưỡng đồng thời đảm bảo sự sống sót của chúng. Ngoài ra, các tiểu đảo nhân tạo nhanh chóng bắt đầu sản xuất insulin.
Cải thiện oxy và bảo vệ tiểu đảo
Do các tế bào biểu mô nước ối rất cần thiết cho sự sống sót của tiểu đảo và có thể tác động đến 2 yếu tố quan trọng: thiếu oxy, việc này thường giết chết một số lượng lớn các tiểu đảo được cấy ghép và điều chỉnh hệ thống miễn dịch của vật chủ để hạn chế nguy cơ thải ghép.
Trong bất kỳ ca cấy ghép nào, bước đầu tiên là hạ thấp khả năng miễn dịch của người nhận để hạn chế nguy cơ bị từ chối.
Sự kết hợp của hAEC vào các cơ quan tiểu đảo giúp tăng cường rõ rệt sự gắn kết, khả năng sống và chức năng ghép trong mô hình bệnh tiểu đường type 1 của chuột.
Kết quả này chứng minh rằng sự tích hợp của hAEC vào các cơ quan tế bào đảo có tiềm năng lớn trong việc phát triển các liệu pháp dựa trên tế bào cho bệnh tiểu đường loại 1.
Tuy còn phải tiến hành thêm nhiều nghiên cứu nhưng việc sử dụng các tế bào biểu mô nước ối đã phổ biến trong y khoa mà không có tác dụng phụ bất lợi. Đây được coi là hy vọng mới cho tất cả những người đang chờ cấy ghép.